Viena no visbiežāk sastopamajām infekcijām ir cilvēka papilomas vīruss. Apsvērsim tā galvenos veidus, onkogenitātes risku, simptomus, diagnostikas un ārstēšanas metodes.
HPV ir ļoti specifiska cilvēka ķermeņa infekcija no Papovaviridea ģimenes, tas ir, A apakšgrupas papovīrusi. Katrs sestais cilvēks uz planētas ir tā nesējs. Mazais karstumizturīgais patogēns labi izdzīvo ārējā vidē un ir izturīgs pret termisko apstrādi. Tam ir augsta spēja inficēt daudzslāņu epitēliju: ādu, gļotādas, plaušu kolonnveida epitēliju, prostatu un dzemdes kakla kanālu.
Mūsdienās medicīna zina vairāk nekā 120 vīrusa serotipus, no kuriem 35 ietekmē ādu un gļotādas. Dažiem serotipiem ir onkogenitāte, tas ir, spēja izraisīt skarto audu vēža deģenerāciju.
- Zema onkogenitāte – 6, 11, 42, 43, 44, 73.
- Augsta onkogenitāte – 16, 18, 31, 33, 35, 39, 45, 51, 52, 56, 58, 59, 66, 68.
Nokļūstot cilvēka organismā, vīruss izplatās pa asinsriti, iekļūst šūnu DNS un izjauc to normālu darbību. Inficētā šūna sāk aktīvi dalīties un augt, tāpēc skartajā zonā parādās raksturīgi izaugumi.
Saskaņā ar medicīnisko statistiku HPV infekcija visbiežāk notiek dzimumakta laikā. Pēdējo 7-10 gadu laikā vien inficēto cilvēku skaits ir pieaudzis vairāk nekā 10 reizes. Slimībai nepieciešama sarežģīta diagnostika un ārstēšana.
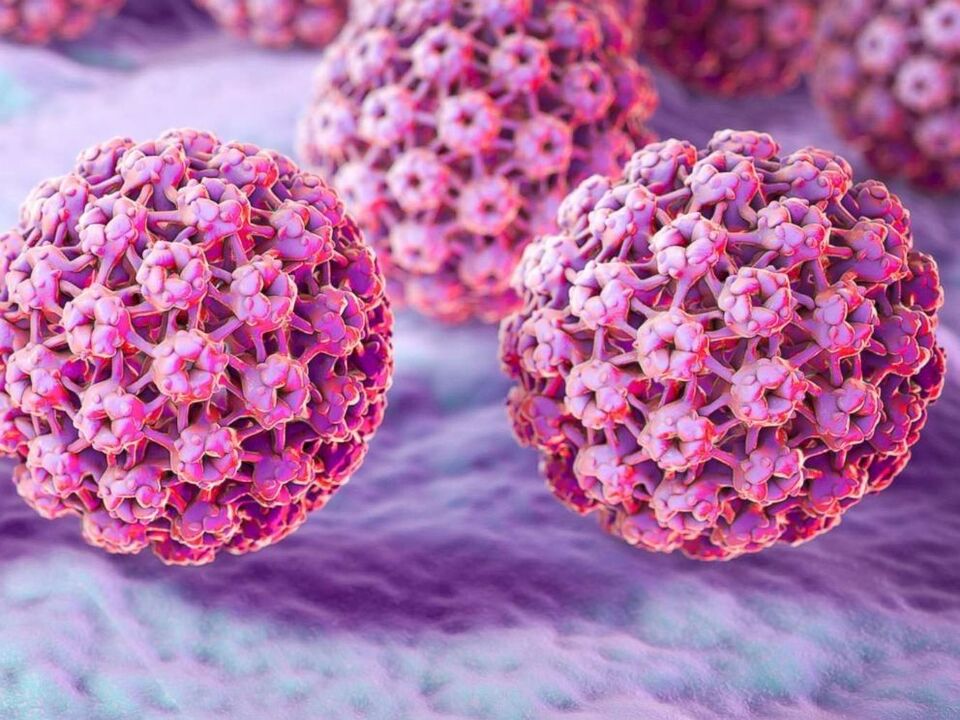
Cilvēka papilomas vīrusa struktūra
HPV ir mazi virioni bez membrānas apvalka, kuru diametrs nepārsniedz 30 nm. Tas ir, tā izmērs ir 5 reizes mazāks nekā gripas vīruss un HIV, kuriem ir membrānas apvalks. Papilomas vīrusa ģenētiskais materiāls ir DNS, kas satur aptuveni 8000 bāzes pāru un daudzus proteīnu savienojumus. Genoms ir divpavedienu molekula, kas pildīta ar histomiem, tas ir, šūnu proteīniem, kas piedalās DNS blīvēšanā kodolā.
Vīrusa gēni kodē vairāku veidu proteīnus, no kuriem katrs savā dzīves ciklā veic noteiktas funkcijas. Ir agrīnie proteīni (E), kas atbild par regulējošām funkcijām un inficēto šūnu reprodukciju, un vēlīnās olbaltumvielas (L), kas veic strukturālās funkcijas.
Par vīrusa struktūru ir atbildīgi šādi proteīnu veidi:
- E1-E8 – piedalās DNS replikācijā, sintezējas uzreiz pēc inficēšanās. Tās izpaužas ar ādas graudainību, kurā tie uzkrājas.
- L1-L2 – veido vīrusa struktūru. Viņi ir atbildīgi par ārējā apvalka (kapsīdu) veidošanos, kas iekļūst epidermas stratum corneum.
Īpaši bīstamas ir onkoģenēzē iesaistītās olbaltumvielu struktūras:
- E6 - izslēdz veselīgu šūnu audzēja supresoru p53, izraisot pārmērīgu šūnu struktūru proliferāciju. E6 izraisa strauju p53 un deģeneratīvo procesu samazināšanos.
- E7 – saistās ar Rb, tas ir, audzēja nomācēju, kas ir atbildīgs par nekontrolētas šūnu dalīšanās fermentatīvo reakciju palēnināšanos.
E6 un E7 izraisa nekontrolētu šūnu augšanu, izraisot audzēju veidošanos. Šajā gadījumā E2 proteīns aptur šo patoloģisko procesu, bet šī spēja tiek zaudēta uzreiz pēc tam, kad genoms inficē cilvēka šūnu.
Sarežģītās struktūras dēļ HPV nav viegli kultivēt laboratorijā. Tas ir saistīts ar faktu, ka vīrusu daļiņas veidojas tikai dzīvos organismos vai sarežģītās organotipiskās kultūrās, kas ir līdzīgas cilvēka šūnām.
Cilvēka papilomas vīrusa dzīves cikls
Cilvēka papilomas vīrusa infekcijas process un dzīves cikls balstās uz infekciozo virionu pašreprodukciju. Parastā patoloģiskā procesa gaitā pastāv cieša saikne starp vīrusa DNS replikācijas ciklu un inficētas šūnas dzīves ciklu cilvēka organismā. Papilomas vīruss izjauc šūnu DNS replikāciju, izveidojot programmu savu inficēto šūnu reprodukcijai ar paaugstinātu infekcijas aktivitāti.
Replikācijas inhibēšanas procesā pastāv liela iespējamība mainīt infekcijas ciklu un tā pārtapšanu ļaundabīgā audzējā. Ja dzīves cikls tiek traucēts vai pārtraukts, infekciozo virionu ražošana kļūst neiespējama.
Inficētā šūnā HPV pastāv divos veidos:
- Epizomāls - atrodas ārpus inficētās šūnas hromosomām, ir zems onkogenitātes risks.
- Integrēta – vīrusa DNS ir integrēta šūnas hromosomā. Šī forma ir ļaundabīga.
Atkarībā no infekcijas intracelulārās formas ir iespējamas šādas infekcijas procesa gaitas iespējas:
- Slēpts (latents) kurss - HPV epizomālā formā, bet neizraisa patoloģiskas izmaiņas un tam nav klīnisku izpausmju.
- Papilomas ir infekcija epizomālā formā. Šūnu skaits bazālajā slānī palielinās, kā rezultātā parādās dažādas lokalizācijas ādas izaugumi.
- Displāzija - virioni ir epizomālā un integrētā formā.
- Karcinoma – vīruss ir integrētā formā. Parādās netipiskas šūnas, kas liecina par ļaundabīgu procesu attīstību organismā.
Inkubācijas periods no inficēšanās līdz pirmo simptomu parādīšanās var ilgt no pusotra mēneša līdz vairākiem gadiem. Šajā gadījumā organismā ir iespējams vienlaicīgi attīstīties vairāki genotipi. Dažos gadījumos pašatveseļošanās notiek 6-12 mēnešu laikā pēc inficēšanās, tas ir, tiek traucēta vīrusa DNS replikācija.
Kā tiek pārraidīts cilvēka papilomas vīruss?
HPV tiek pārnests no slima cilvēka uz veselīgu cilvēku. Infekcija notiek ciešā mājsaimniecības kontaktā, dzimumakta laikā vai dzemdību procesā no mātes bērnam.
Ir šādi infekcijas iekļūšanas veidi organismā:
- Saskare ar inficētu ādu vai gļotādām.
- Inficētas personas personīgo priekšmetu izmantošana.
- Valkājot pacienta apavus vai apģērbu.
- Apmeklējot saunas, peldbaseinus un citas koplietošanas telpas ar augstu mitruma līmeni.
Saskaņā ar medicīnisko statistiku, visizplatītākais HPV pārnešanas ceļš ir neaizsargāts dzimumakts. Šajā gadījumā infekcija notiek neatkarīgi no kontakta veida (vaginālais, orālais, anālais). Vīruss iekļūst organismā caur gļotādu un epidermas mikrobojājumiem. Ja mutē parādās izaugumi, tas var liecināt par infekciju skūpstīšanās vai orālā seksa laikā. Vīrieši biežāk inficē sievietes. Šajā gadījumā infekcija ir iespējama tikai tad, ja uz dzimumorgāniem ir papilomas un kārpas.
Inficējot no mātes bērnam, papilomatozi pārnēsā intranatāli vai bērnam izejot caur dzemdību kanālu. Zīdainim uz balsenes un rīkles iekšējās virsmas var veidoties anogenitāli kārpu veidojumi un kondilomas, kas apgrūtina elpošanas procesu. Infekcija var rasties arī laktācijas laikā. Vīrusa pārnešana mājsaimniecībā ir ārkārtīgi reta. Tas ir saistīts ar faktu, ka infekcija vidē pastāv īsu laiku.
Tā kā cilvēka papilomas vīruss nav ļoti lipīgs, infekcija notiek noteiktu faktoru ietekmē:
- Samazināta imūnsistēmas aizsardzība.
- Epidermas vai gļotādu barjeras funkciju pārkāpums.
- Zarnu vai maksts mikrofloras pārkāpums.
- STS (papilomatoze ir sekundāra infekcija).
- Hronisku slimību saasināšanās.
- Biežs stress vai kaitīgi darba apstākļi.
- Personīgās higiēnas noteikumu neievērošana.
- Zāļu lietošana, kas nomāc imūnsistēmu.
Visā dzīves laikā cilvēks var inficēties ar vairākiem infekcijas genotipiem vienlaikus. Iepriekš minēto faktoru darbība izraisa infekcijas aktivizēšanos. Inficētās šūnas sāk aktīvi vairoties, izraisot dažādu formu un vietu ādas izaugumus.
Imunitāte
Mūsdienās papilomatoze ir viena no visbiežāk sastopamajām slimībām. Cilvēki ar spēcīgu imūnsistēmu vīrusu var nēsāt ilgu laiku, pat nezinot.
Tā ir imunitāte, kas darbojas kā faktors, kas aizsargā organismu no patogēniem. Savlaicīga imūnreakcija noved pie patogēna iznīcināšanas, kam nav laika inficēt epitēlija bazālās šūnas.
Ir vairāki faktori, kas mazina imūnsistēmu un veicina inficēšanos un vīrusa aktivizēšanos:
- Biežas elpceļu vīrusu infekcijas un ķermeņa infekcijas un iekaisuma bojājumi.
- Intensīva fiziskā aktivitāte.
- Psihoemocionālais stress un stress.
- Ķermeņa hipotermija.
- Alkohola pārmērīga lietošana, smēķēšana un citi slikti ieradumi.
Samazināta imunitāte nodrošina papilomatozo jaunveidojumu aktīvu augšanu. Lai to novērstu, ieteicams lietot imūnmodulatorus un vitamīnus, kas veicina ātru vīrusa atveseļošanos un izvadīšanu no organisma.
Cilvēka papilomas vīrusa profilakse
Daudz vieglāk un svarīgāk ir novērst jebkuru slimību, nekā to ārstēt. Cilvēka papilomas vīrusa profilakses pamatā ir veselīgs dzīvesveids un imūnsistēmas stiprināšana. Tā ir imūnsistēma, kurai ir izšķiroša loma HPV infekcijas rašanās gadījumā. Kad aizsargspējas ir novājinātas, organisms vājina, radot labvēlīgu fonu infekcijas bojājumiem.
Papilomatozes un citu slimību profilakse ir saistīta ar šādiem vienkāršiem noteikumiem:
- Veselīgs dzīvesveids.
- Nav sliktu ieradumu.
- Pareizs sabalansēts uzturs.
- Aizsargāts sekss un pastāvīgs partneris.
- Stresa un citu emocionālu satricinājumu trūkums.
- Savlaicīga jebkuras slimības ārstēšana.
- Vakcinācija.
- Regulāras profilaktiskās apskates pie ārsta.
Iepriekš minētie ieteikumi attiecas uz pirmā līmeņa profilaksi. Lai novērstu inficēšanos ar HPV ar augstu kancerogēnu risku, ir īpašas vakcīnas. Tie satur vīrusu antigēnu proteīnus, kuru ietekmē organisms ražo specifiskas antivielas, kas palīdz iznīcināt infekciju, kad tā notiek.
Ir arī sekundāri profilaktiski pasākumi, kas ietver: vizuālo un citoloģisko skrīningu, lai noteiktu vīrusu un uzraudzītu tā attīstības dinamiku. Ja šo testu rezultāti ir pozitīvi, pacientam tiek noteikts visaptverošs diagnostikas testu komplekss. Parasti tā ir PCR, biopsija, kolposkopija un vairākas citas metodes.
Terciārā profilakse tiek veikta, ja ir inficēts ar augsta onkogēna riska HPV. Trīs gadus pēc inficēšanās pacientam ik pēc sešiem mēnešiem jāveic citoloģiskā uztriepe. Ja rezultāti ir negatīvi, testu veic reizi gadā visu atlikušo mūžu.
Vakcinācija pret cilvēka papilomas vīrusu
Viena no papilomatozes profilakses metodēm ir vakcinācija. Vakcināciju pret papilomas vīrusu izmanto, lai novērstu inficēšanos ar HPV ar augstu kancerogēnu risku – tie ir 16. un 18. tips. Vakcinēties vēlams pirms pirmā dzimumakta, tas ir, pusaudža vecumā no 16 līdz 23 gadiem.
Jāpatur prātā, ka, ja vīruss jau ir organismā, tad injekcijas efekts ir nulle. Taču daudzi zinātnieki uzskata, ka vakcīnas ievadīšana jau inficētiem pacientiem atvieglo vīrusu un paātrina atveseļošanās procesu.
Veicot pilnu vakcināciju saskaņā ar īpašu grafiku, zāles veicina specifisku antivielu veidošanos pret vīrusu organismā. Imūnglobulīni tiek atklāti 100% pacientu, kuri ir veikuši vakcināciju.
Prezervatīvu lietošana, lai novērstu HPV
Galvenais HPV pārnešanas ceļš ir neaizsargāts sekss ar inficētu personu. Klīniskie pētījumi liecina, ka prezervatīvu lietošana papilomas vīrusa profilaksei ir ļoti efektīva. Izmantojot šo kontracepcijas metodi, infekcija notiek aptuveni 30% gadījumu. Infekcijas risks dzimumakta laikā, neizmantojot prezervatīvu, ir 90%. HPV pārnešana caur prezervatīvu notiek biežāk pēc anālā seksa nekā vaginālā seksa.
Jāņem vērā arī tas, ka patogēni mikroorganismi atrodas visos cilvēka organisma bioloģiskajos šķidrumos: siekalās, gļotās u. c. . Līdz ar to, ja vienam no partneriem uz mutes gļotādas ir slimībai raksturīgi izaugumi, tad inficēšanās iespējama ne. tikai orālā seksa laikā, bet arī skūpsta laikā.














